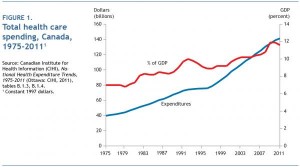
 Les dépenses de santé ont doublé de 1997 à 2011.
Les dépenses de santé ont doublé de 1997 à 2011.
Les différents gouvernements lancent des programmes de restriction, de contrôle, font appel aux gourous de la rationalisation et du « Lean ». Mais cela sera-t-il suffisant ? Deux articles publiés par l’Institut de recherche sur les politiques publiques (IRPP) ( How to bend the cost curve in health care ? et The Wonk-deal with doctors ) proposent des pistes de solution. Ces articles sont en anglais, mais le communiqué de presse en français (pdf) en résume l’essentiel.
Les conventions collectives des médecins, notamment la rémunération à l’acte, font gonfler les coûts. L’unique moyen de limiter les dépenses de santé consiste à modifier ces ententes.
The fee-for-service system encourages short primary care visits and quick referrals of more time-consuming cases to specialists. Doing routine work efficiently is more lucrative than solving complex problems, which drives specialists to work at the lower end of their capabilities. [The wonk – deal with doctors]
Canadian FFS (fee-for-service) agreements create incentives to treat problems in isolation rather than as a whole. The all-encompassing fee code for “partial examinations” pays the same amount for a three-minute visit to obtain a prescription renewal as it does for an hour-long consultation to address a frail elderly patient’s multiple complaints.
The assumption that specialty care is superior to primary care must be laid aside. Compensation signals matter; in Denmark, family doctors earn more than specialists. [How to bend the cost curve in health care ?]
Ce dernier article de Steven Lewis et Terrence Sullivan propose 10 stratégies pour réduire la croissance des coûts. Je me suis permis de les résumer en les traduisant.
«
- Réduire les besoins à la source, en assurant un suivi efficace des maladies chroniques
- En finir avec le paiement à l’acte pour mettre en place une forme de paiement en fonction des résultats de santé
- Mettre l’accent sur la formation continue et l’adaptation des pratiques professionnelles plutôt que de concentrer tout l’effort sur les barrières (diplômes) à l’entrée. (It may even be necessary to revisit the sacred construct of the selfregulating profession, given the difficulty of reconciling professional selfinterest with the public interest).
- Faire de la médecine généraliste le coeur (l’épine dorsale) du système. Au Danemark les généralistes sont payés plus cher que les spécialistes. Les moyens de communication modernes (courriel, téléphone, logiciels de surveillance…) sont souvent aussi efficaces que les visites en personne, ce qui permet à des médecins dans certaines coopératives de soin des USA de suivre, grâce au travail d’équipes multidisciplinaires, plus de patients tout en travaillant seulement 40 heures par semaine.
- Réduire le recours aux traitements et examens qui ne sont pas utiles et sont même nuisibles. Les organisations qui peuvent prévenir les crises de santé devraient être rétribuées mieux que celles qui savent mobiliser tout le dispendieux arsenal technologique pour faire face à la crise.
- Obligation doit être faite aux organisations et individus de suivre (analyser) les écarts de pratiques et la pertinence de celles-ci. La croissance plus rapide du nombre de médecins que celle de la population a un effet d’incitation à la consommation médicale qui n’a pas nécessairement pour conséquence d’améliorer la santé
- Les gouvernements doivent utiliser avec précaution et stratégiquement les incitatifs visant la productivité. On a au cours des dernières décennies incité les médecins à abandonner le paiement à l’acte mais on a continué à les évaluer en comparant leur pratique à celle des médecins pratiquant à l’acte. They have encouraged hospitals to be more efficient but penalized them for successful secondary prevention that reduces the demand for more procedures. They have retreated from funding health regions on the basis of population characteristics and needs, funding them instead for workload.
- Le fait d’avoir un seul payeur devrait permettre de négocier plus efficacement des baisses de coûts, particulièrement lorsque certains traitements ou médicaments s’avèrent moins efficaces. Ottawa devrait avoir le courage de revoir la déductibilité des immenses dépenses de marketing des compagnies pharmaceutiques.
- Des réformes structurelles devraient permettre de privilégier le recours à des pratiques moins onéreuses même si elles relèvent d’organisations ou de pratiques externes : hôpitaux VS soins post-hospitaliers; soins à domicile VS soins en institutions… Les paiements liés aux suivis de patients plutôt qu’aux volumes d’activité devraient être développés. Les méthodes de révision des processus en vue d’éliminer les activités moins productives devraient être encouragées.
- Finalement, mais tout aussi importante, une conversation avec le public doit être amorcée, en commençant par dire la vérité. En se comparant aux autres pays, le Canada a une culture d’information en matière de santé tout à fait sous-développée. Les citoyens on peu d’accès à l’information qui leur permettrait de faire des choix éclairés. Il est pratiquement impossible d’avoir accès au ratio de complication ou de mortalité d’un chirurgien, ou au ratio de réadmission d’un hôpital… Le public continue de s’inquiéter des temps d’attente alors que la pauvre qualité des résultats, la sur-utilisation de certaines procédures et les gaspillages continuent d’être cachés. Les attentes des Canadiens demeurent modestes et ils se satisfont lorsqu’elles sont finalement rencontrées à grands coûts.
De timides politiques, des cris du coeur, des mesures tièdes et l’évitement des discussions sérieuses ne permettront pas de réduire la courbe des coûts ou d’atteindre à la fois une plus grande efficacité et qualité. Viser des réductions de dépenses à court terme sans avoir de vision d’ensemble à plus long terme ne peut conduire qu’à des corrections erratiques et accroissements incontrôlés de dépenses en situation de crise. Ce sont les leçons que nous pouvons tirer des 20 dernières années. »
La réflexion qui s’amorce au Québec autour d’une assurance-autonomie semble reprendre certaines de ces stratégies. Mais pas toutes… notamment pas celle relative au paiement à l’acte des médecins.
Par ailleurs en furetant sur le site de l’IRPP, j’ai retrouvé deux autres textes qui viennent soutenir cette réflexion en regard des soins de longue durée.
the type of ownership of residential long-term care facilities for frail seniors is a determinant of the quality of care provided, suggesting, among other things, that the lower staffing levels in for-profit homes is a contributing factor to the inferior quality of care they provide. [Non-Profit, For-profit – does-it matter ?]
there is a 20 percent risk that people aged 65 will be dependent on long-term care for over five years during their remaining life, and there is a 32 percent risk that they will need long-term care for a period of one to five years [Financer les soins de longue durée : assurance publique ou privée ?]

Je ne sais pas comment est l’article de Steven Lewis et Terrence Sullivan mais bravo pour le résumé que tu en as fait.
Et merci de ton commentaire !